こんにちは!心と身体の健康をサポートする理学療法士のPTケイです。
神経筋疾患や脊髄損傷と向き合う中で、「呼吸がしづらい」「咳がうまくできない」「痰が絡みやすい」といった不安を感じていらっしゃる方や、そのご家族も多いのではないでしょうか。
「病気の進行とともに、呼吸はどうなっていくのだろう…」 「何か自分でできることはないだろうか…」
そんなあなたの不安に寄り添い、希望の光となる情報をお届けするのがこの記事の目的です。実は、呼吸機能の状態を正しく知り、適切なリハビリを早期から行うことで、呼吸器の合併症を予防し、あなたらしい毎日をより長く、快適に過ごすことが期待できます。
今回は、日本リハビリテーション医学会が発行した信頼性の高いガイドラインに基づき、以下の2点を中心に、プロの視点から徹底的に解説します。
- ご自身の呼吸の状態を知るための4つの重要な評価
- 今日から始められる、呼吸機能を守り、高めるためのリハビリ方法
専門的な内容も含まれますが、どなたでも理解できるよう、一つひとつ丁寧に説明していきます。
この記事を読めば、あなたの呼吸を守るために「何をすべきか」が明確になるはずです。一緒に学んでいきましょう。
なぜ呼吸の評価とリハビリが早い段階から重要なのか?
2015年に発行された日本リハビリテーション医学会の「神経筋疾患・脊髄損傷の呼吸リハビリテーションガイドライン」では、すべての神経筋疾患や高位の脊髄損傷は呼吸不全をきたしうるため、早期からの呼吸リハビリテーションが勧められる(推奨度C1)と述べられています。
神経筋疾患における呼吸障害の主な原因は、息を吸ったり吐いたりするための筋肉、いわゆる呼吸筋の筋力低下です。これにより、肺に十分な空気を取り込めない「低換気」という状態に陥りやすくなります。
見逃さないで!肺胞低換気のサイン
低換気が進むと、身体は酸素不足・二酸化炭素過多の状態になり、様々なサインが現れます。
【肺胞低換気のおもな症状】
- 疲れやすい、息苦しい
- 朝起きた時の頭痛やだるさ、食欲不振
- 日中の強い眠気
- 集中力の低下、イライラ感
- 夜中に何度も目が覚める
- 嚥下(飲み込み)が難しい、言葉が途切れがちになる
これらの症状に心当たりがある場合、呼吸機能が低下しているサインかもしれません。
だからこそ、症状が出る前からご自身の呼吸状態を客観的な「数値」で把握しておくことが非常に大切なのです。
【知ることから始めよう】呼吸機能の4つの重要評価
ガイドラインでは、呼吸の状態を把握するために、特に以下の4つの指標を定期的に測定することが推奨されています。
ご自宅で測定できるものもありますので、ぜひ参考にしてください。
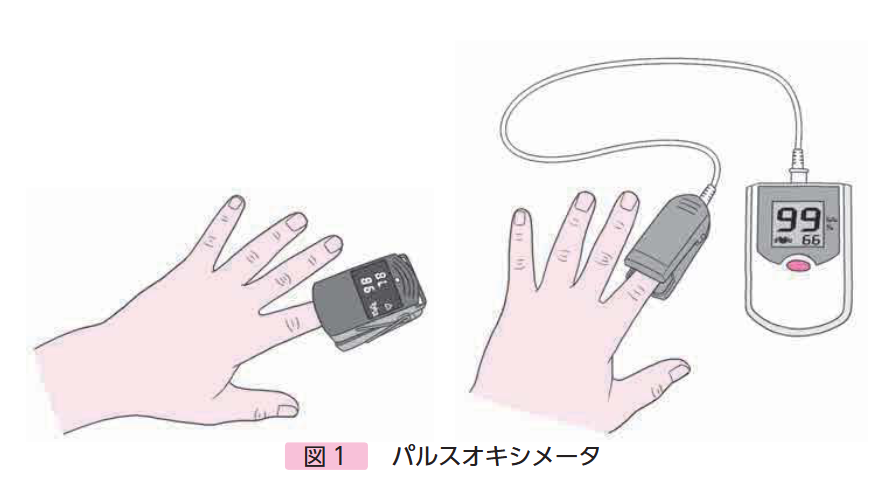
1. SpO₂ (エスピーオーツー):経皮的酸素飽和度
どんな指標?
血液中にどれくらいの酸素が含まれているかを示す割合(%)です。指先にクリップのような機械(パルスオキシメーター)を挟むだけで簡単に測定できます。
なぜ重要?
呼吸状態の基本となる指標です。特に、酸素投与をしていない状態で常に95%以上を保つことが、呼吸器合併症を予防する上で極めて重要になります。睡眠中に94%以下になる時間がある場合、夜間の低換気が起きている可能性があり、専門家への相談が必要です。
測定のポイント
安静時だけでなく、体調が悪い時や睡眠中にも測定することで、隠れた呼吸機能の低下を発見できることがあります。
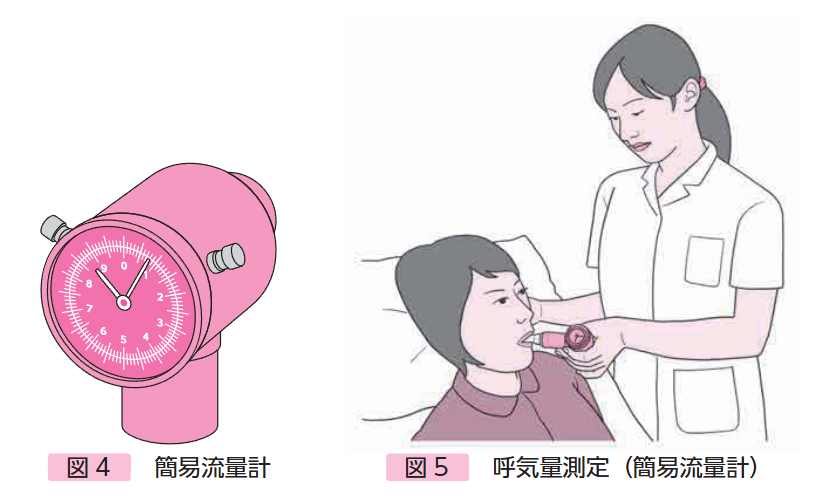
2. VC / FVC:肺活量/努力的肺活量
どんな指標?
思い切り息を吸い込み、それをすべて吐き出した時の空気の量です。呼吸筋全体の力を反映する基本的な指標と言えます。
なぜ重要?
肺活量の低下は、呼吸筋の筋力低下を客観的に示します。特に、年齢や性別から計算される予測肺活量(正常値)の50%を下回ると、咳の力が弱まったり、他の評価やリハビリを開始する目安になったりします。
測定のポイント
スパイロメーター(簡易流量計等)という機械を使って測定します。横隔膜の機能低下を評価するため、座った姿勢と、仰向けに寝た姿勢の両方で測定することが推奨されています(推奨度B)。もし仰向けで著しく数値が低下する場合、横隔膜の機能が低下している可能性が考えられます。
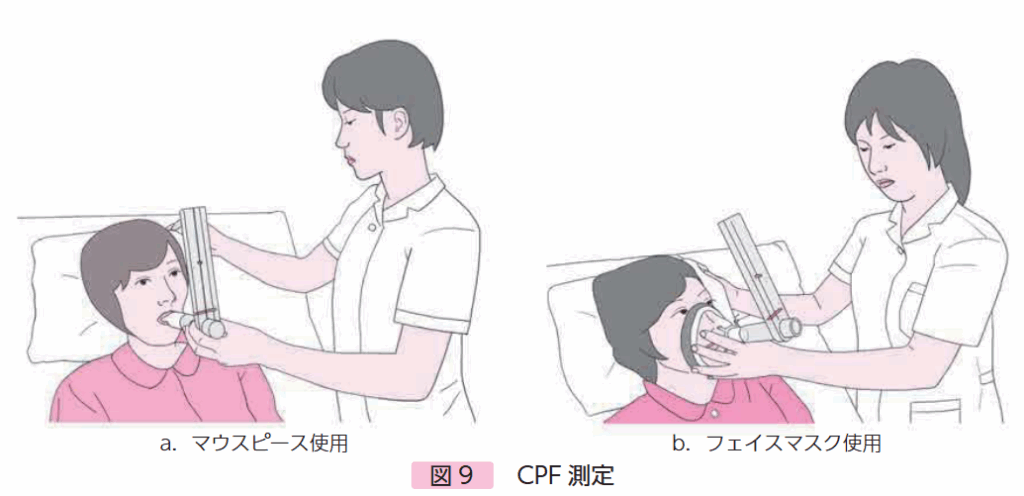
3. CPF :咳のピークフロー
どんな指標?
「ゴホン!」と咳をした時の息の最大スピード(勢い)です。
なぜ重要?
痰や気道に入った異物を外に出す「喀出能力」を直接示す、非常に重要な指標です。この数値が低いと、風邪などをきっかけに肺炎を起こすリスクが高まります。
270 L/分 未満: 風邪をひいた際などに、自力での排痰が困難になる可能性が高いレベル。咳の介助が必要になります。
160 L/分 未満: 平常時でも排痰が困難で、常に窒息や肺炎のリスクがある状態。積極的な咳の介助が不可欠です。
測定のポイント
ピークフローメーターという簡易的な器具で測定できます。もし自力での咳で数値が低い場合は、後述する「咳の介助」を行いながら測定し、どれくらい咳の勢いを補助できるかを確認します。
4. MIC :最大強制吸気量
どんな指標?
自分の力で吸う限界を超えて、さらに空気を肺に「溜め込む」ことができる最大の量です。
なぜ重要?
MICと肺活量(VC)の差が大きいほど、肺や胸郭(胸を囲む骨格)がまだ柔らかいことを示します。また、空気を溜め込むための喉(声門)の機能が保たれているかの指標にもなり、後述する「エアスタック」や「咳の介助」が効果的に行えるかを判断する材料になります。
測定のポイント
肺活量が予測値の50%以下に低下したら、測定が推奨されます(推奨度C1)。測定には、救急蘇生バッグ(アンビューバッグ)などを用いて他動的に空気を送り込み、それを喉でしっかり溜め込んでもらった後に吐き出す、という少し専門的な手技が必要です。
【実践しよう】呼吸機能を守り、高めるリハビリテーション
評価でご自身の状態を把握したら、次はいよいよ実践です。
ガイドラインで推奨されている、ご自宅でも行えるリハビリテーションを3つのカテゴリーに分けてご紹介します。
1. 肺と胸郭の柔軟性を保つ:「エアスタッキング」
呼吸筋が弱ると、肺を大きく膨らませる機会が減り、肺や胸郭そのものが硬くなってしまいます(拘縮)。
それを防ぐために、関節のストレッチと同じように、肺を最大限に広げる「深呼吸の練習」が必要です。
これをエアスタッキング(Air Stacking:空気を積み重ねる)と言います。
- 目的
- 肺や胸郭の柔軟性を維持・改善する
- 咳をする前の吸気量を増やし、咳の効果を高める
- 無気肺(肺の一部がしぼんでしまうこと)を予防・改善する
- 具体的な方法 これは、自力で吸える量以上の空気を肺に送り込むことがポイントです。
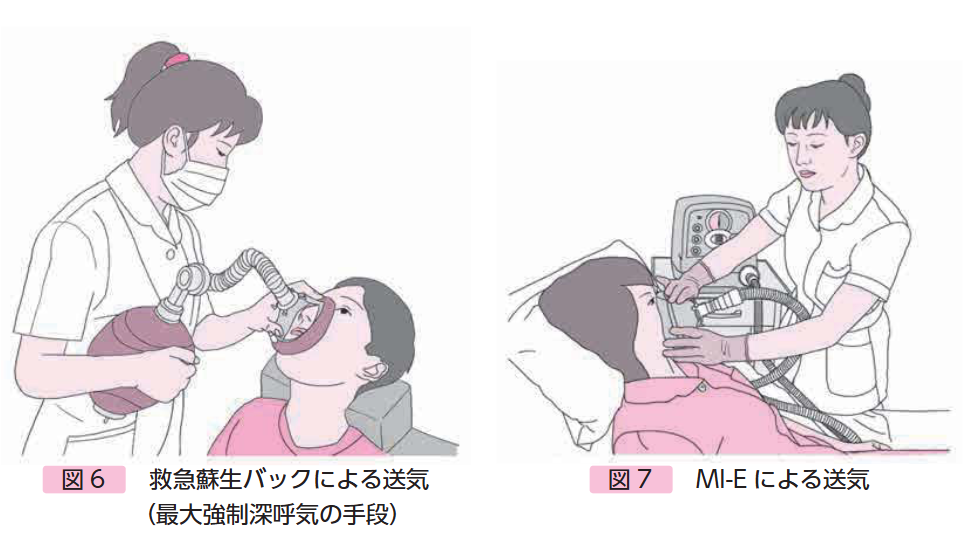
救急蘇生バッグを使う方法(介助者が必要)
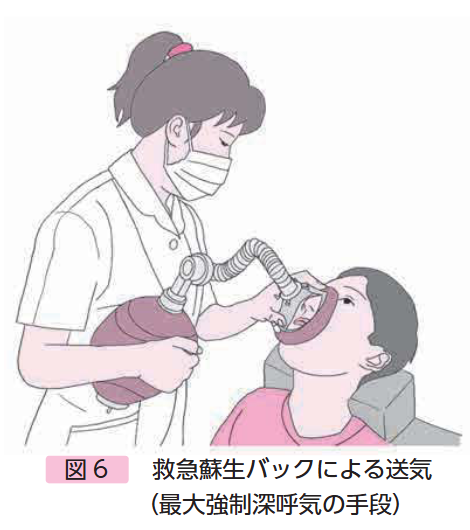
- 救急蘇生バッグにマスクを取り付け、ご本人の口と鼻をしっかりと覆います。
- ご本人が息を吸うタイミングに合わせて、介助者がバッグを押し、空気を肺に送り込みます。
- 1回空気を送り込んだら、ご本人に喉をキュッと閉めて空気が漏れないように溜めてもらいます(スタック)。
- この動作を、もうこれ以上入らないという限界まで2〜3回繰り返します。
- 最大限に溜め込んだら、ゆっくり息を吐き出します。
舌咽呼吸(GPB) (ぜついんこきゅう)

- 声門を使って,空気の塊を肺にピストン運動(gulping)で送り込む
声門は,1 回の gulp ごとに閉じられる。 - 1gulp で取り込まれるエアの量は 40~200mL で,
一呼吸は,6~9 回の gulp で構成される。
- GPB のトレーニングにあたり,1gulp の空気の量,数回の gulp で構成された一呼吸の空気の量
1 分間の呼吸数の空気の量を,スパイロメータで測定し,有効性を確認する。
推 奨
※GPB は,道具を使わないエアスタックの手段として,習得を励行するよう勧められる(C1)。 - 道具を使わずに、舌と咽(のど)の筋肉を使って空気をごっくんと飲み込むようにして肺に送り込む専門的な方法もあります。
- 習得には訓練が必要ですが、非常に有効な手段です。
- 頻度の目安 肺活量が予測値の50%以下に低下したら、1日に1〜3回、1回あたり3〜5呼吸を目安に行うことが推奨されています(推奨度C1)。
2. 咳の力をアシストする:「咳の介助(アシスト)」
PCF(咳の勢い)が低下してきた方にとって、安全な日常生活を送る上で最も重要な手技の一つが「咳の介助」です。
風邪をひいた時や、むせた時に、力強い咳を作り出し、痰や異物を気道から取り除きます。
- 目的
- 気道内の分泌物(痰)を排出する
- 窒息や誤嚥性肺炎を予防する
- 具体的な方法 これは「①最大限の吸気」と「②力強い呼気」を組み合わせることで効果を発揮します。
- 吸気の介助(準備): まず、前述の「エアスタッキング」を行い、可能な限りたくさんの空気を肺に溜め込んでもらいます。これにより、咳のパワーの源を作ります。
- 呼気の介助(圧迫): ご本人が「ゴホン!」と咳をするタイミングと同時に、介助者が胸郭を圧迫します。これにより、咳のスピードとパワーを増強します。
- ポイント タイミングが最も重要です。ご本人と介助者で「せーの!」などと声を掛け合って、息を合わせる練習をしましょう。この徒手による咳介助は、排痰に有効であると強く推奨されています(推奨度A)。
徒手による咳介助は,胸壁または脊椎の変形患者には効果的でない場合がある(エビデンスレベルⅢ)
- 機械による咳介助 (MI-E) 在宅では「カフアシスト」に代表される排痰補助装置(MI-E)も広く使われています。これは、マスクを介して自動的に陽圧(空気を送り込む)と陰圧(空気を吸い出す)を切り替えることで、擬似的に強力な咳を作り出す機械です。徒手での介助が難しい場合や、より強力なサポートが必要な場合に非常に有効です(推奨度A)。
ブレイクタイム:用語がわかりにくいので整理
用語の整理
(2015年神経筋疾患・脊髄損傷の呼吸リハビリテーションガイドラインより用語が整理されました)
機械による咳介助(mechanical insufflation-exsufflation;MI-E)
徒手介助併用の機械による咳介助(Mechanically assisted coughing=MAC)
PCF(peak cough flow)とCPFは同じ意味であるが、CPFを第一に使用することに変更された。
日本語訳も、「咳の最大流量」ではなく、公式には「咳のピークフロー」と訳す事となった。
※当ブログでも、やや曖昧な表記をしてきてしまっていますが、上記の定義が正しいと理解してよいと思います。
3. 呼吸筋そのものを鍛える:「呼吸筋トレーニング」
「筋力が落ちるなら、筋トレをすれば良いのでは?」と考えるのは自然なことです。
呼吸筋も、適切な負荷をかけることで筋力や持久力を向上させることが期待できます。
- 目的
- 吸気筋力・呼気筋力を一時的に増強させる
- 呼吸の持久力を高め、息切れを軽減する
- 具体的な方法 「スレッショルドIMT(吸気用)」や「スレッショルドPEP(呼気用)」といった、呼吸に抵抗をかけるための簡易的な器具がよく用いられます。
- ノーズクリップで鼻をつまみ、マウスピースをしっかりとくわえます。
- 器具の目盛りを調整し、少し抵抗を感じる程度の負荷に設定します。
- ゆっくりと、設定された抵抗に逆らうように息を吸ったり(吸気トレーニング)、吐いたり(呼気トレーニング)します。
- 頻度の目安と注意点 通常、1回20〜30回を1日数セット行いますが、疾患の状態や個人の体力によって大きく異なります。やりすぎはかえって筋肉を疲労させてしまうため、必ず医師や理学療法士の指導のもと、無理のない範囲で開始してください。 このトレーニングは、呼吸筋力の一時的な増強に有効であると報告されています(推奨度B)。

まとめ:あなたの呼吸を守るための第一歩
今回は、神経筋疾患や脊髄損傷の方々にとって非常に重要な「呼吸」の評価とリハビリについて、ガイドラインに基づいて詳しく解説しました。最後に、大切なポイントをもう一度確認しましょう。
- まずは「知る」こと: SpO₂、肺活量(VC)、咳のピークフロー(PCF)、最大強制吸気量(MIC) といった客観的な指標で、ご自身の今の呼吸状態を正確に把握することが全ての始まりです。
- 「肺の柔軟性」を保つ: 肺や胸郭が硬くなるのを防ぐため、日常的にエアスタッキングで肺を大きく広げる習慣をつけましょう。
- 「咳の力」を確保する: 痰を出す力が弱まってきたら、徒手や機械による咳の介助が命を守る重要なスキルになります。いざという時のために、平時から練習しておくことが大切です。
- 専門家と「繋がる」こと: これらの評価やリハビリは、必ずかかりつけの医師や理学療法士などの専門家と相談しながら進めてください。あなたに合った最適な方法を一緒に見つけてくれるはずです。
呼吸機能の低下は、目に見えにくく、静かに進行することがあります。しかし、今日お伝えしたような正しい知識を持ち、早期から適切な行動を起こすことで、その進行を緩やかにし、重篤な合併症を防ぐことは十分に可能です。
あなたの未来が、より豊かで安心できるものになるよう、心から応援しています。
【参考文献】
- 日本リハビリテーション医学会 監修. 神経筋疾患・脊髄損傷の呼吸リハビリテーションガイドライン. 2015.
※本記事におけるわかりやすい図に関しては、上記のガイドラインより引用させていただいております。
【健康・医学関連情報の注意喚起】
本記事は、神経筋疾患の呼吸リハビリテーションに関する一般的な情報提供を目的としたものであり、特定の医学的アドバイスを提供するものではありません。 神経筋疾患や脊髄損傷などの診断や治療については、必ず医療従事者にご相談ください。





コメント